糖尿病はなぜ治療が必要なのか?

「体はどこも悪くないのに、血糖値が高いだけでなぜ治療が必要なのか?」という疑問を抱く方は、糖尿病と診断されたばかりの方だけでなく、ある程度通院を続けている方の中にもいらっしゃいます。しかしながら、高い血糖値が放置されると糖尿病ケトアシドーシスや高浸透圧高血糖状態など深刻な状態に進行する可能性があります。また長期にわたって高血糖状態が続くと、糖尿病特有の合併症(糖尿病網膜症・糖尿病性腎症・糖尿病性神経障害)になる可能性があります。さらに、糖尿病は動脈硬化症を促進し、糖尿病性大血管症(心筋梗塞・脳梗塞・閉塞性動脈硬化など)を引き起こすことがあり、生命にかかわることもあります。
当クリニックでは、皆さんの病気に対する理解を深めながら診療にあたっています。当クリニックのブログでも糖尿病に関する情報を多数用意しておりますので、参考にしていただけますと幸いです。
糖尿病とは
糖尿病とは、血液中を流れるブドウ糖という糖(血糖)が正常に制御できなくなってしまう病気です。私たちの体では、食事から摂取した炭水化物(糖質)が最終的にブドウ糖に分解され、エネルギー源として利用されます。このブドウ糖を体内で適切に調整する役割を果たすのが、膵臓のβ細胞で産生される「インスリン」というホルモンです。
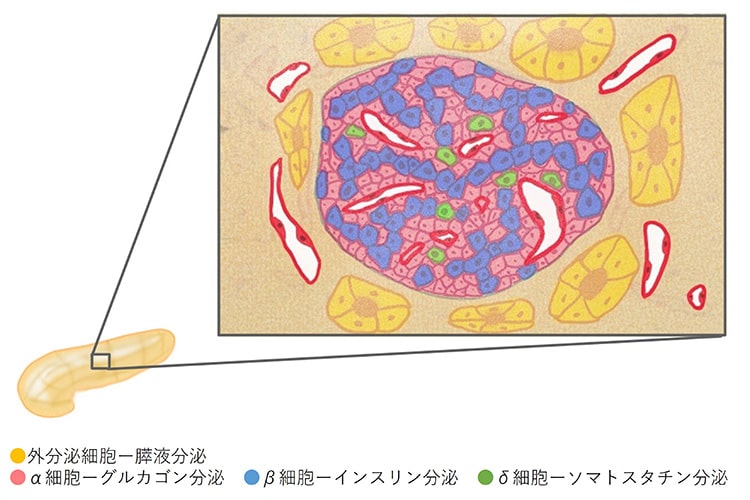
しかし、糖尿病患者さんでは膵臓がインスリンを作り出す能力が低下しているか(インスリン分泌低下)、あるいはインスリンの効きが悪くなるため(インスリン抵抗性)、血液中のブドウ糖を適切に制御できません。その結果、長期間にわたって高血糖状態が続き、血管にダメージを与えることで、さまざまな合併症(網膜症、腎症、神経障害など)を引き起こすリスクが高まります。
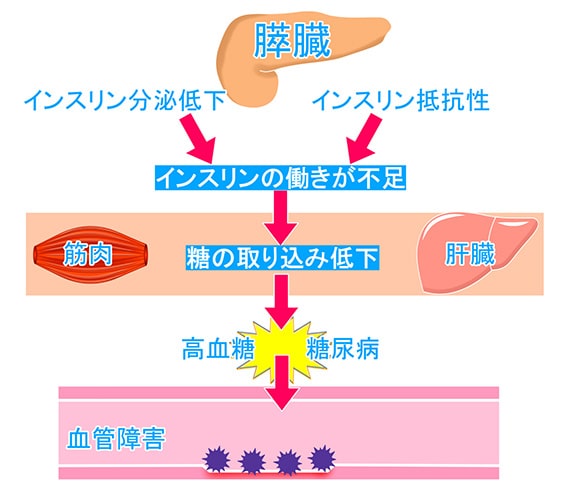
糖尿病に対しては、生活習慣の改善(食事・運動療法)と適切な薬物療法によって血糖コントロールを図ることが可能です。また、定期的な血液検査や画像検査を通じて病状を正確に把握し、医師の指導のもとで継続的に管理していくことで、糖尿病合併症の予防につなげることができます。糖尿病について正しい知識を持ち、自己管理と定期的な受診を心がけることが、健康を守る第一歩となります。
糖尿病の分類
糖尿病は、一般的に以下の2つのタイプに分類されます
- 1型糖尿病:自己免疫反応によって、インスリンを分泌する膵臓のβ細胞が破壊されることによって起こる糖尿病。主に小児や若年者で発症する病気です。
- 2型糖尿病:生活習慣や遺伝的要因により、インスリンの分泌量が低下し、インスリンに対する抵抗性が高まることによって起こる糖尿病。主に成人で発症する病気です。
この2つ以外にも内分泌疾患、膵臓疾患、薬剤性などの二次性糖尿病があり、また遺伝子異常で起こる糖尿病(ミトコンドリア糖尿病やMODYなど)もあります。そして、糖尿病ではありませんが、妊娠中に起こる高血糖の一種である妊娠糖尿病という病気もあります。
1型糖尿病
1型糖尿病は、自身の免疫の異常によって膵臓のβ細胞が破壊され、インスリンをほとんど、あるいは全く分泌できなくなる自己免疫性の糖尿病です。インスリンは血糖値を下げるホルモンであるため、これが欠乏すると血糖値が著しく高くなり、放置すれば命に関わる状態に至ることもあります。1型糖尿病は、発症や進行の仕方によって、以下の3つのタイプに分類されます。
劇症1型糖尿病
ウイルス感染などをきっかけに、発症からわずか1週間前後で膵臓のβ細胞がほぼ完全に破壊されるタイプです。血糖値が急激に上昇し、糖尿病性ケトアシドーシスという危険な状態を伴って発症することが多く、迅速な治療が必要です。比較的稀ですが、日本を含む東アジアで多く報告されています。
急性発症1型糖尿病
小児期から青年期にかけて多く見られる典型的な1型糖尿病で、数か月から数年かけて自己免疫によって膵臓のβ細胞が破壊されていきます。インスリンの分泌が次第に低下し、やがてインスリン治療が必要となります。欧米と比べると日本では頻度がやや少ないものの、世界的には増加傾向にあります。
緩徐進行1型糖尿病
緩徐進行1型糖尿病は、一見すると2型糖尿病のように見えますが、実際には自己免疫によって膵臓のβ細胞が徐々に破壊されていく1型糖尿病の一種です。進行が非常にゆるやかなため、発症当初は経口血糖降下薬や生活習慣の改善で血糖コントロールが可能なこともありますが、数年から十数年の経過でインスリン分泌能が低下し、多くの場合インスリン治療が必要となります。中高年で発症することも多く、2型糖尿病との鑑別が重要です。2023年の診断基準では、自己抗体陽性で発症時にインスリンを要さないことを前提に、内因性インスリン欠乏に至った段階を「definite」、それ以前を「probable」と分類します。抗GAD抗体やCペプチド測定による評価と、定期的な経過観察が重要です。
なお緩徐進行1型糖尿病の詳細については、こちらをご覧ください。
当クリニックの1型糖尿病診療について
当クリニック院長は、大学病院勤務時代から数多くの1型糖尿病患者さんの診療に携わってまいりました。特に、インスリン皮下分解症候群(注射したインスリンが皮下で分解されてしまい、効果が得られにくくなる極めて稀な病態)を合併した難治症例の主治医として診療にあたり、その経過をまとめた論文(英語論文業績)の執筆にも関与しております。
1型糖尿病は、インスリンが体内で分泌されないため、インスリン治療が生涯にわたって必要となります。さらに、日々の血糖変動が大きくなりやすく、血糖管理には高度な知識ときめ細やかな対応が求められます。
当クリニックでは、糖尿病専門医が、患者さん一人ひとりの生活スタイルや体質に合わせたインスリン療法を提案し、フリースタイルリブレなどの持続血糖測定機器も活用しながら、安全かつ実生活に即した治療サポートを行っております。
1型糖尿病治療の最大の目標は、血糖値を良好に保ち、糖尿病性合併症の発症を予防しながら、日常生活を安心して送れるよう支援することです。
当クリニックでは、患者さんと対話を重ねながら、最適な治療方針を一緒に考え、治療の質とQOL(生活の質)を高めることを大切にしています。1型糖尿病をお持ちの方が長期にわたり健康を維持できるよう、継続的かつ実践的なサポートを心がけています。
1型糖尿病 Q&A
- なぜ私は1型糖尿病になったのですか?
- 1型糖尿病の発症原因はまだ完全に解明されていませんが、多くの場合は免疫系の異常によるものです。本来、免疫細胞は異物や病原体を攻撃することで体を守る役割を担っていますが、何らかの異常によって自分自身の正常な膵臓のβ細胞を攻撃し1型糖尿病を発症します。なぜこのようなことが起きるのかはまだ解明されていませんが、遺伝的な要因や環境的な要因が関与していると考えられています。遺伝的な要因としては、1型糖尿病を発症しやすい遺伝子の存在が挙げられます。環境的な要因としては、ウイルス感染やストレスなどが関与している可能性があります。ただし具体的な原因を特定することは難しいのが現状です。
- 1型糖尿病は治せますか?
- 現在の医学では、膵臓の細胞を再生させたり、免疫系を調整することができないため、1型糖尿病を完治させることはできません。しかし、食事療法、運動療法、インスリン注射による治療などによって血糖を厳格に管理することで、糖尿病による合併症は予防することができます。
- 1型糖尿病でもインスリン注射をやめることはできますか?
- 1型糖尿病患者さんは、自分のインスリンを十分に作ることができないため、生涯にわたってインスリン注射が必要です。そのため、1型糖尿病患者さんはインスリン注射をやめることはできません。ただし、最近はインスリン注射以外の治療法も研究されており、将来的には新しい治療法が開発される可能性があります。
- 1型糖尿病の治療に使える内服薬はありますか?
- インスリン注射をした上で、補助的に使用できる経口血糖降下薬はあります。SGLT-2阻害薬の一部とαグルコシダーゼ阻害薬が使用可能です。特に、SGLT-2阻害薬は肥満を伴う1型糖尿病の患者さんには体重減少効果があるため有効ですが、糖尿病ケトアシドーシスのリスクが高まるため、その使用には十分な注意が必要です。
- HbA1cが高いのに、しばしば低血糖になる場合はどうすればよいですか?
- HbA1cが高ければ糖尿病の合併症のリスクは増えますが、低血糖は生活の質の低下を招くだけでなく、血糖値を上げようとするホルモンが増えることで血糖値が乱高下することがあります。また低血糖は、狭心症、心筋梗塞、不整脈、認知症などを誘発または悪化させることも報告されています。そのため、年齢や治療状況に応じて目標とするHbA1cを個別に設定し、低血糖をなるべく起こさないようにすることが重要です。
2型糖尿病
2型糖尿病は、体の中でインスリンというホルモンの働きが悪くなり、血糖値が高くなる病気です。ふつうは、血糖値が上がると膵臓からインスリンが分泌され、血糖値を下げる働きをしますが、2型糖尿病ではこの働きがうまくいかなくなります。
原因としては、肥満、運動不足、血圧が高いこと、コレステロールや中性脂肪の異常といった生活習慣の乱れが関係しています。これらが重なると、糖尿病の三大合併症(網膜症・腎症・神経症)だけでなく、いろいろな合併症のリスクも高まってしまいます。
2型糖尿病は、初めのうちは症状が出ないことも多く、気づかないうちに進んでしまうこともあります。そのため、定期的な健康診断で血糖値をチェックし、早めに見つけることがとても大切です。
治療は、まず食事や運動などの生活習慣を見直すことから始まります。必要に応じてお薬を使うこともあります。医師と相談しながら、血糖値をしっかり管理し、合併症を予防しながら健康的な生活を送ることが重要です。
2型糖尿病の治療
2型糖尿病の治療は、まずは食事療法と運動療法が基本です。しかし、食事療法と運動療法を行っても十分に改善しない場合には、糖尿病の内服薬や糖尿病の注射薬などを使用することになります。糖尿病の治療薬には様々な種類があり、また新薬も続々と発売されています。食事療法、運動療法、糖尿病治療薬について、その詳細を下記で解説いたします。
食事療法
食事療法は、糖尿病患者さんだけでなく糖尿病予備軍の方にとっても重要です。しかし、理想的な食事療法を日々維持することは容易ではありません。当クリニックでは、以下の3つのポイントに絞って食事療法についてご説明いたします。
- 1日3食をなるべく同じ時間に摂ることが重要です。朝食は抜くという方も少なくないかもしれませんが、朝食を食べず1日2食となると1回の食事での摂取量が増えてしまう恐れがあります。さらに、空腹時間が長くなると通常よりも食後の血糖値が上昇しやすくなります。その結果、血糖値の大きな変動が生じ、糖尿病合併症の進行リスクが高まる可能性があります。また、夜遅くの食事も避けることが望ましいです。夜になると睡眠に影響するメラトニンというホルモンが分泌されやすくなります。このホルモンにはインスリンの分泌を抑制する働きがあるため、夜遅い食事は血糖値の上昇を引き起こしやすくします。以上の理由から、食事はなるべく一定の時間に3食摂ることが大切なのです。
- 1日の摂取カロリーについて意識を向けることが大切です。理想的な1日の摂取カロリーは、主に身長によって決まります。当クリニックでは、目標とすべき1日の摂取カロリーは27.5×理想体重(=22×[身長m]2)としており、例えば身長が160 cmの方の場合、1日の摂取カロリーは約1550 kcal(=22×1.6×1.6)となります。このようにして定められた1日の摂取カロリーを意識して食生活のバランスを考え、1日分の摂取カロリーを3等分して、3食しっかりと摂ることが重要です。
- 偏りのない、バランスの取れた食事を心がけましょう。好きなものばかりを選ぶのではなく、多様な食品をバランスよく摂取することが大切です。また、糖質や脂質など、栄養素の偏りにも注意が必要です。例えば、極端な糖質制限は筋肉量と代謝の低下を引き起こす可能性があり、結果的にリバウンドしやすい体質となったり、高齢者のフレイル(加齢に伴い身体機能が低下し健康障害を起こしやすい状態)のリスクとなったりするため、注意が必要です。
なお、より詳しい説明についてはこちらをご覧ください。
運動療法
運動療法は、食事療法と同様、糖尿病患者さんだけでなく糖尿病予備軍の方にとっても重要です。運動療法の基本は、有酸素運動とレジスタンス運動の2つを組み合わせることです。この2つの運動を正しく理解して実践することが大切です。
- 有酸素運動:水泳、サイクリング、エアロビクス、ウォーキング、ジョギングなどの主に下半身の大きな筋肉を使用し、軽~中強度の運動とされています。これを週に3~5回くらい行うのが良いとされています。
- レジスタンス運動:スクワット、腕立て伏せ、ダンベル体操、腹筋運動などの筋肉に抵抗(レジスタンス)をかける運動です。この運動は筋肉に負荷をかける運動ですので、筋肉が十分に回復する時間が必要になります。そのため毎日行う必要はなく、週に2~3回くらい行うことが良いとされています。
なお、より詳しい説明についてはこちらをご覧ください。
糖尿病の内服薬
糖尿病の内服薬は、以下の3つのタイプに分類されます。
- インスリン抵抗性改善系:2型糖尿病患者さんは、インスリンの効果が低下することで血糖値が上昇することがあります。インスリン抵抗性改善系のお薬は、このインスリンの効果を改善し、細胞が糖を効果的に取り込めるように手助けします。これに属するお薬には、メトホルミン、ピオグリタゾン、イメグリミンがあります。
- インスリン分泌促進系:2型糖尿病患者さんは、インスリンの分泌が不足することで血糖値が上昇することがあります。インスリン分泌促進系のお薬は、膵臓のβ細胞に働きかけてインスリンの分泌を増加させ、血糖値を良好に保つのに役立ちます。これに属するお薬には、イメグリミン、DPP-4阻害薬、経口GLP-1作動薬、スルホニル尿素薬、速攻型インスリン分泌促進薬があります。
- 糖吸収・排泄調節系:体内に糖を取り込みにくくしたり、体外に糖を排出しやすくすることで血糖値を改善させるお薬になります。これに属するお薬には、αグルコシダーゼ阻害薬、SGLT-2阻害薬があります。
メトホルミン
薬剤名:メトグルコ(メトホルミン)
メトホルミンは、主に肝臓でのブドウ糖の生成を抑えたり、インスリンの効果を高めることで肝臓や筋肉でのブドウ糖の取り込みを改善したりすることなどで血糖値を下げます。その有効性や安全性、費用対効果の面から、欧米では2型糖尿病の治療においてメトホルミンが最初に選ばれることが一般的です。
ただし注意が必要な点として、メトホルミンはしばしば下痢や吐き気などの消化器症状を引き起こすことがあります。多量のアルコール摂取や心臓、肺、肝臓、腎臓に機能障害がある場合には、乳酸アシドーシスという重篤な副作用の発生するリスクが高まります。そのため、こうした方々ではメトホルミンの使用を避けることが一般的です。
またメトホルミンを服用している場合、ヨード造影剤を使用した画像検査を行う際には、検査の前後2日間(計5日間)は原則としてメトホルミンを休薬する必要があります。
なおメトホルミンによる体重減少は多くは期待できないため、当クリニックではメトホルミンの適応外使用による「メトホルミンダイエット」はおすすめしません。
より詳しい説明についてはこちらをご覧ください。
ピオグリダゾン
薬剤名:アクトス(ピオグリタゾン)
ピオグリタゾンは、PPARγという受容体を活性化することで、肝臓や筋肉などに作用してインスリンの効果を増強します。これにより、インスリンが効きやすくなり血糖値が下がります。
ただし、ピオグリタゾンの使用にはいくつかの注意点があります。特に、肥満のある2型糖尿病の方には効果が高いとされているお薬ですが、一方で体重増加のリスクもあります。また、ピオグリタゾンは水分や塩分を体内に蓄積しやすくするため、浮腫や心不全の悪化につながる可能性もあることが知られています。さらに、女性では骨粗鬆症のリスクが高まることも報告されており、その使用には注意が必要です。
イメグリミン
薬剤名:ツイミーグ(イメグリミン)
ツイミーグは、メトホルミンと非常に似た構造を持つお薬です。メトホルミンと同様に、インスリンの効果を高める作用がありますが、さらにインスリンの分泌を促進する作用もあります。また、このお薬はミトコンドリアの機能を回復させることで、インスリンを分泌する膵β細胞を保護する可能性もあるとされています。
ただし、腎臓の機能が低下している方(eGFR45未満)には、安全性の観点からツイミーグの投与は推奨されません。また、メトホルミンと同様の化合物であるため、これら2つの薬を併用することにより下痢や吐き気などの消化器症状が起こりやすくなる可能性がありますので、注意が必要です。また、より詳しい説明についてはこちらをご覧ください。
DPP-4阻害薬
薬剤名:ジャヌビア(シタグリプチン)、グラクティブ(シタグリプチン)、テネリア(テネリグリプチン)、トラゼンタ(リナグリプチン)、ネシーナ(アログリプチン)、オングリザ(サキサグリプチン)、エクア(ビルダグリプチン)、スイニー(アナグリプチン)、マリゼブ(オマリグリプチン)、ザファテック(トレラグリプチン)
食事を摂ると、GIP(グルコース依存性インスリン分泌刺激ポリペプチド)とGLP-1(グルカゴン様ペプチド-1)というホルモンが小腸から分泌されます。これらの2つのホルモンを総称してインクレチンと呼び、膵臓に対してインスリン分泌を促進します。しかし、インクレチンはDPP-4(ジペプチジルペプチダーゼ-4)という酵素によって速やかに分解されてしまいます。DPP-4阻害薬は、このDPP-4の働きを90%以上抑えることでインクレチンが分解されにくくなります。これにより、インクレチン濃度が増加し、膵臓からのインスリン分泌が促進され、血糖値を下げることができます。
この薬剤は、血糖値が高いときには効果がしっかり現れ、逆に血糖値が低いときには効果が弱まるため、低血糖のリスクが少ないことが特徴です。また、他の副作用も比較的少ないため、日本ではよく使用されている薬剤です。
経口GLP-1受容体作動薬
薬剤名:リベルサス(セマグルチド)
GLP-1受容体作動薬は、体内で分泌されるインクレチン(GLP-1とGIP)とは異なり、DPP-4で分解されにくいため、膵臓のGLP-1受容体を刺激してインスリン分泌を増加させ血糖値を下げます。GLP-1受容体作動薬は、胃や腸での吸収が難しく、また消化酵素によって速やかに分解されるため、以前は注射剤の形態しか存在しませんでした。しかし、サルカプロザートナトリウム(SNAC)という吸収促進剤の開発により、GLP-1受容体作動薬の経口製剤であるリベルサスが市場に登場しました。
リベルサスは他のGLP-1受容体作動薬と比較して治療費が抑えられる利点もありますが、服用方法はやや複雑です。空腹時に120 mL以下の水と共に服用し、その後30分間は飲食を控える必要があります。また、他のGLP-1受容体作動薬と同様に、便秘や下痢、嘔吐などの消化器症状が副作用として発生することがあります。
リベルサスを含むGLP-1受容体作動薬は、食欲を抑制し体重減少の効果を持っています。このため、最近では糖尿病でない人が、ダイエットや美容の目的で使用するケースが増加しています。しかし、このような適応外使用に関しては、日本糖尿病学会と同様に、当クリニックでも推奨していません。おすすめできない理由についてはこちらをご覧ください。
スルホニル尿素薬(SU薬)
薬剤名:グリミクロン(グリクラジド)、アマリール(グリメピリド)、オイグルコン(グリベンクラミド)、ダオニール(グリベンクラミド)
スルホニル尿素薬は経口血糖降下薬の中で最も歴史のあるものであり、膵臓への作用によって強力なインスリン分泌効果を示します。そのため、血糖値をしっかりと下げることができますが、夜間や食前などにおいて重篤な低血糖に陥る可能性があります。また、この薬剤は「二次無効」と呼ばれる、効果が徐々に減少する現象を引き起こしやすいとされています。そのため、長期間の使用や高用量の投与は控えるべきとされています。当クリニックでは、スルホニル尿素薬の使用に際しては、可能な限り短期間かつ低用量の処方を心がけています。
なお、スルホニル尿素薬の中で最も使用頻度の高いアマリールをおすすめできない理由については、こちらで詳しくご説明していますので、ぜひご覧ください。
速攻型インスリン分泌促進薬(グリニド薬)
薬剤名:シュアポスト(レパグリニド)、グルファスト(ミチグリニド)、スターシス(ナテグリニド)、ファスティック(ナテグリニド)
速攻型インスリン分泌促進薬は、膵臓を刺激してインスリン分泌を増加させる薬剤です。この薬剤はスルホニル尿素薬に類似していますが、内服してからの効果発現がより早いため、食後の血糖値を効果的に下げるのに役立つ薬剤です。また作用時間が短いため、低血糖のリスクは存在しますが、スルホニル尿素薬と比較してそのリスクが低いのが特徴です。
SGLT2阻害薬
薬剤名:スーグラ(イプラグリフロジン)、フォシーガ(ダパグリフロジン)、ルセフィ(ルセオグリフロジン)、デベルザ(トホグリフロジン)、カナグル(カナグリフロジン)、ジャディアンス(エンパグリフロジン)
SGLT2阻害薬は、リンゴやナシなどのバラ科果樹の樹皮や根皮に含まれるフロリジンを改良して作られたものです。この薬剤は、腎臓の近位尿細管にあるSGLT2をブロックすることで、尿にブドウ糖(グルコース)を漏れやすくします。この結果、1日に約70~80gのブドウ糖(約300 kcal分)を尿中に排泄し、血糖値だけでなく体重も減少させることができます。また、SGLT2阻害薬は心臓や腎臓などを保護する効果もあることが明らかとなり、一部のSGLT2阻害薬は糖尿病以外の心不全や慢性腎臓病の治療にも使用されるようになりました。
しかしながら、この薬剤には留意すべき副作用があります。多尿や頻尿、脱水、性器感染症、糖尿病ケトアシドーシスなどのリスクがあるため、特にご高齢の方が使用する際には注意が必要です。また、ダイエットや美容目的での適応外使用については、当クリニックでは推奨していません。SGLT2阻害薬の使用に関しては、専門の医師の指導に基づいて行うことを強くお勧めします。おすすめできない理由についてはこちらをご覧ください。
αグルコシダーゼ阻害薬
薬剤名:セイブル(ミグリトール)、ベイスン(ボグリボース)、グルコバイ(アカルボース)
これらの薬剤は、糖質の分解を阻害して腸からのブドウ糖の吸収をゆっくりにすることで、食後の血糖上昇を抑える作用があります。このタイプの薬剤は3種類存在し、それぞれ異なる特徴を持っています。
ベイスンとグルコバイには糖尿病発症予防効果があり、ベイスンは耐糖能異常(いわゆる糖尿病予備軍)の方に使用できます。副作用については、セイブルとベイスンでは下痢や軟便が多くみられ、グルコバイでは便秘が多いという特徴があります。
また、当クリニック院長が所属していた日本医科大学では、この3種類の効果を比較する研究がされ、このうちセイブルにのみ体重減少の効果が報告されました。( https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4023585)
糖尿病の注射剤
糖尿病の注射剤には、インスリン製剤とGLP-1受容体作動薬、そしてGIP/GLP-1受容体作動薬の3つのカテゴリが存在します。これらの薬剤は、糖尿病の内服薬のみでは良好な血糖コントロールが困難な場合に使用されることが一般的です。
インスリン製剤
インスリン治療で使用される製剤には、超速効型、速効型、中間型、持効型の4つのタイプがあります。現在では、糖尿病患者さんのインスリン分泌を健康な人のインスリン分泌に近づけるために、ヒトインスリンのアミノ酸配列に人工的な変更を加えたインスリンアナログ製剤(超速効型と持効型)を使用するのが一般的です。
- 超速効型インスリン:健康な人の食後のインスリン分泌を再現する目的で開発されたインスリン製剤です。これに属する薬剤には、ヒューマログ(インスリンリスプロ)、ノボラピッド(インスリンアスパルト)、アピドラ(インスリングルリジン)があります。さらに、インスリン製剤の効果をより速く発揮するように調整されたルムジェブ(インスリンリスプロ)とフィアスプ(インスリンアスパルト)が2020年に発売されています。
- 速効型インスリン:超速効型インスリンが開発されるまでは、健康な人の食後のインスリン分泌を再現するためによく使用されていました。現在は、食事の30分前に投与する必要がある皮下注射を使用することは少なく、すぐに効果が発揮される静脈内投与で使用されることが多いです。これに属する薬剤には、ヒューマリンR(ヒトインスリン)とノボリンR(ヒトインスリン)があります。
- 中間型インスリン:後述する持効型インスリンが開発されるまでは、健康な人のインスリン基礎分泌(体を維持するのに必要なインスリン分泌)を再現するためによく使用されていました。これに属する薬剤にはヒューマリンN(ヒトインスリン)とノボリンN(ヒトインスリン)がありますが、現在はあまり使用されていません。
- 持効型インスリン:健康な人のインスリン基礎分泌を再現する目的で開発されたインスリン製剤です。これに属する薬剤には、トレシーバ(インスリンデグルデグ)、ランタスXR(インスリングラルギン)、ランタス(インスリングラルギン)、レベミル(インスリンデテミル)、週1回皮下投与のアウィクリ(インスリンイコデグ)があります。
アウィクリについてのより詳しい説明は、こちらをご覧ください。
GLP-1受容体作動薬
GLP-1受容体作動薬は、体内で生成されるGLP-1とは異なり、体内の酵素による分解を受けにくい性質を持っています。これにより、膵臓を刺激してインスリンの放出を促進し、血糖値を低下させます。同時に、血糖値を上昇させるグルカゴンというホルモンの分泌を抑制し、また胃の内容物の排出を遅らせることにより食後の血糖上昇を抑制します。さらに、多くのGLP-1受容体作動薬は食欲中枢に作用して食欲を抑制する効果があることも知られています。GLP-1受容体作動薬は、その効果が持続する時間によって、短時間作用型と長時間作用型に分類されます。
短時間作用型のGLP-1受容体作動薬は、長時間作用型と比較して胃の内容物の排出をより遅らせることにより、食後の血糖上昇をより強力に抑制します。これに属する薬剤には、バイエッタ(エキセナチド)とリキスミア(リキシセナチド)があります。ただし、バイエッタはスルホニル尿素薬と併用する必要があり、またリキスミアは1日に1回しか使用できない制約があります。そのため、短時間作用型のGLP-1受容体作動薬はあまり広く使用されていない傾向があります。
長時間作用型のGLP-1受容体作動薬は、1日1回または1週間に1回の投与で効果をしっかりと発揮するため、短時間作用型と比較して多くの場面で使用されています。これに属する薬剤には、1日1回投与のビクトーザ(リラグルチド)、1週間に1回投与のトルリシティ(デュラグルチド)とオゼンピック(セマグルチド)があります。
ビクトーザには、インスリンとの配合剤であるゾルトファイ(インスリンデグルデク/リラグルチド)があるため、インスリン治療を受けている患者さんに広く使用されています。トルリシティは体重減少効果が弱いため、高齢者や肥満のない2型糖尿病の方に適しています。オゼンピックは、GLP-1受容体作動薬の中で最も優れた血糖改善効果と体重減少効果を持つため、最近では使用されるケースが増えています。
GIP/GLP-1受容体作動薬
GIP/GLP-1受容体作動薬のマンジャロ(チルゼパチド)は、ヒトのGIPをベースに作られており、体内で分泌されるGIPとは異なり、体内の酵素による分解を避ける特性を持っています。マンジャロは、GIP受容体だけでなくGLP-1受容体にも結合できるため、前述のGLP-1受容体作動薬の中で最も効果が優れているオゼンピックを超える血糖改善効果と体重減少効果が認められています。
マンジャロについての基本情報をより詳しく知りたい方は、こちらをご覧ください。
2024年6月4日に限定出荷が解除された高容量のマンジャロについて、より詳しく知りたい方はこちらをご覧ください。
2024年8月に報告されたマンジャロの優れた予後改善効果についてはこちらをご覧ください。
血糖コントロール目標
日本糖尿病学会では、血糖正常化を目指す際の目標値をHbA1c 6.0%未満、合併症予防のための目標値をHbA1c 7.0%未満、治療強化が困難な際(低血糖のリスクが高い場合など)の目標値をHbA1c 8.0%未満としています。
 日本医師会ホームページより
日本医師会ホームページより
ただし、HbA1cの値には大きく分けて2つの弱点があります。まず1つ目は、HbA1cが過去2ヶ月程度の血糖状態を反映するものであり、直近の状態を捉えられないことです。そのため、血糖値が低いのにHbA1c値が高くなることや、逆に血糖値が高いのにHbA1c値が低いこともしばしばあります。このような状況では、治療方針が決定しづらくなります。
2つ目は、HbA1cの値は過去の平均血糖値をよく示す一方で、食後の高血糖などの血糖変動はHbA1cの値に十分に反映されない傾向にあることです。そのため、HbA1cの値のみを判断材料にして治療方針を決定することは、血糖管理の質にばらつきを生じさせます。
こうした弱点を補う方法として、過去2週間程度の血糖状態を示すGA(グリコアルブミン)を測定することが比較的有効です。ただし、保険診療では通常、HbA1cとGAの両方を同時に測定することができません。しかしながら、インスリン治療を受けている方では、保険適応となるフリースタイルリブレ2を活用することで、より質の高い血糖管理が可能となります。
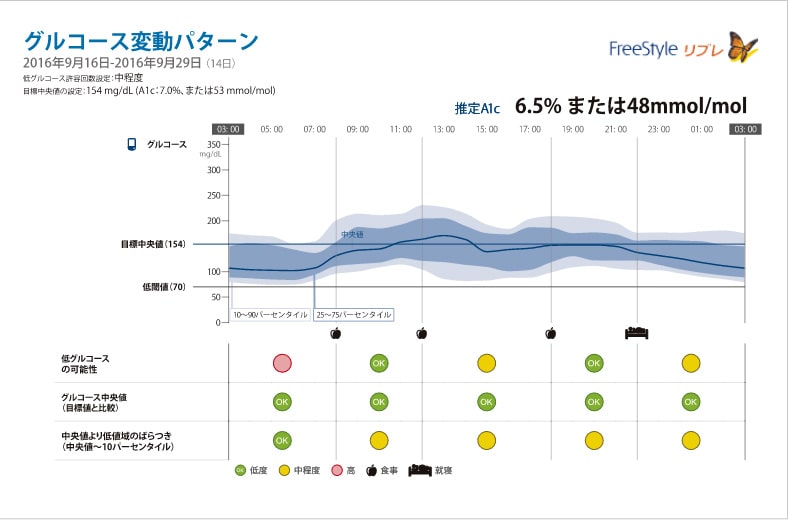
フリースタイルリブレ2による血糖管理
フリースタイルリブレ2は、アボットジャパン社から販売されている持続血糖測定器で、2025年に従来のフリースタイルリブレから切り替わりました。2017年9月1日より保険適用となっており、腕に白い円盤状のセンサーを装着することで、最大14日間にわたり血糖変動(正確には間質液中のブドウ糖濃度のデータ)を連続的に測定できます。
従来モデルに比べ、フリースタイルリブレ2ではBluetooth通信機能が追加され、血糖値が設定範囲を外れた際にアラート通知を受け取ることが可能となり、夜間や運動時の低血糖・高血糖をより早く察知できるようになりました。
 アボットジャパン社のホームページより
アボットジャパン社のホームページより
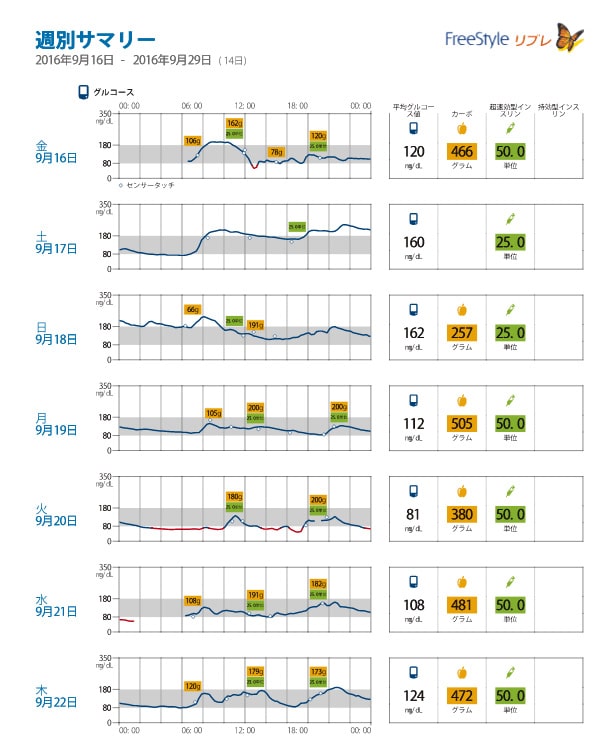
取得したデータは、専用リーダーやスマートフォンアプリで確認でき、1日の血糖変動や2週間の傾向をグラフで視覚的に把握できます。これにより、食事内容や運動、薬の影響を客観的に評価し、より精度の高い血糖管理が可能となります。
 アボットジャパン社のホームページより
アボットジャパン社のホームページより
このデータによって、さまざまな指標を得ることができます。血糖値の目標範囲を70~180 mg/dLとして、この範囲内にある時間の割合をTIR(time in range)と呼びます。一方、180 mg/dLを超える時間の割合をTAR(time above range)と呼び、70 mg/dL未満(低血糖)の時間の割合をTBR(time below range)と呼びます。食後高血糖(グルコーススパイク)などの血糖変動は、心筋梗塞や脳卒中などのリスクになります。そのため糖尿病患者さんでは、TIRを70%以上確保し、同時にTBRを少なくすることが理想とされています。この指標に基づき、当クリニックではHbA1cを7.0%未満に保つことだけではなく、TIRを70%以上にすることも治療目標にしています。そのため、当クリニックではインスリン治療を受けている方に対して、積極的にフリースタイルリブレ2を導入しています。フリースタイルリブレ2の使用方法や詳細な説明については、以下に示すアボットジャパン社のホームページをご参照ください。
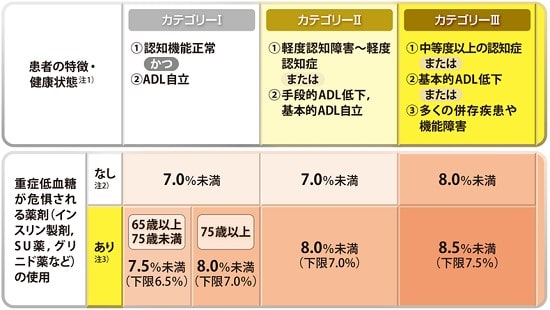
高齢者糖尿病の血糖コントロール目標
ここまで血糖コントロールの重要性をお話してきましたが、高齢者においては厳格な血糖コントロールが必ずしも良いとは言えません。患者さんの特性(年齢、認知機能、身体機能、併発疾患、重症低血糖のリスク、余命など)を考慮して個別に目標とするHbA1c値を設定することが重要です。
当クリニックでは、以下に示す日本糖尿病学会と日本老年医学会から成る合同委員会が推奨した高齢者糖尿病の血糖コントロール目標に沿って治療を進めて参ります。
 日本糖尿病学会ホームページより
日本糖尿病学会ホームページより
2型糖尿病 Q&A
- 糖尿病治療は、なぜHbA1c 7.0%未満が治療目標になるのですか?
- 日本だけでなく世界各国の様々な臨床研究から、糖尿病による合併症の抑制にはHbA1c 7.0%未満が良いという結果が得られているためです。
- 2型糖尿病は完治できますか?
- 2型糖尿病患者さんは、膵臓からのインスリン分泌が低下していたり、肝臓や全身の筋肉にあるインスリン受容体の機能が低下していたりするため、現在の医学では糖尿病を完治させることはできません。しかしながら、常に血糖値を適切に保つことで、一般の健康な人と同様の状態を維持することは可能です。そのため、2型糖尿病患者さんは定期的に受診し、糖尿病を含む生活習慣病を厳格に管理し、合併症を予防することが重要です。
- なぜ眼科に毎年受診しないといけないのですか?
- 糖尿病患者さんが毎年眼科に受診しなければいけない理由は、糖尿病による合併症である糖尿病網膜症の早期発見と治療のためです。糖尿病網膜症は、高血糖が長期間にわたって続くことで、眼の網膜に損傷を引き起こす疾患です。この状態が進行すると、視力障害や失明のリスクが高まります。糖尿病網膜症は末期になるまで症状がほとんどないため、定期的な眼科への受診が大切となります。
- なぜ尿検査でアルブミンの検査を時々するのですか?
- 糖尿病患者さんに尿検査でアルブミンの検査を行う理由は、糖尿病性腎症という合併症の早期発見と適切な治療を行うためです。アルブミンは、通常は腎臓の正常な機能により尿中に排泄されないタンパク質です。しかし、血糖コントロールが不十分であったり、糖尿病を発症してから長い期間が経過していたりすると、腎臓が損傷を受けてアルブミンが尿中に漏れるようになります。この状態が進行して尿中にアルブミンがたくさん漏れる顕性腎症(腎症3期)となると、将来透析治療が必要となる可能性が高まります。当クリニックでは、糖尿病性腎症の進行を防ぎ、透析治療を回避することを目指しています。そのため、定期的に(3~6か月ごとに)尿中のアルブミンを測定し、糖尿病性腎症を早期に発見し適切に管理する取り組みを行っています。
- HbA1c 7.0%未満を達成していますが、食後に血糖値を測定すると200 mg/dLを超えてしまいます。どうしたら良いですか?
- 食後高血糖(グルコーススパイク)は、心筋梗塞や脳卒中などのリスクになるため、その改善は非常に重要です。まずは食事をゆっくり食べる、よく噛んで食べる、野菜から先に食べる(ベジファースト)などの食事療法が大切です。それでも改善が見られない場合は、糖尿病治療薬の変更または追加を検討いたします。当クリニックでは、HbA1cの改善だけでなく、さまざまな指標を考慮しながら質の高い血糖コントロールを目指していきます。
- TIR(time in range)が70%以上にならないです。どうしたら良いですか?
- まずはTBR(time below range)、つまり低血糖の割合を減らすことが重要です。フリースタイルリブレのデータを元にして、低血糖の予防に努めます。次に食後高血糖(グルコーススパイク)の改善を目指します。食事療法に加えて、糖尿病治療薬の見直しや変更を検討します。当クリニックでは、HbA1cの値だけでなく、フリースタイルリブレのデータも利用して質の高い血糖コントロールを行っていきます。
遺伝子異常で起こる糖尿病
単一遺伝子による糖尿病の中で最も多い疾患はミトコンドリア糖尿病になります。ミトコンドリア糖尿病は見逃されていることが多いとされ、日本の糖尿病患者さんの約1%と言われています。この疾患は、多くの場合が母親由来のミトコンドリアが原因であることから、母から遺伝します。症状としては、大部分の患者さん(約90%)で難聴を伴うことが特徴で、また心刺激伝導障害、心筋症、脳筋症などの合併を認めることも多いとされています。
治療については、インスリン分泌が低下していることが多く、ほとんどの方がインスリン治療を余儀なくされます。
それ以外の遺伝子異常で起こる糖尿病としては若年発症成人型糖尿病(MODY)があります。この疾患は、常染色体優性遺伝であり、原因遺伝子は現在13種類報告されています。日本では、25歳未満での糖尿病患者さんの約11.5%がこの疾患であると報告されております。MODY1もしくはMODY 3の場合はスルホニル尿素薬(SU薬)に対する反応が良いことから、1型糖尿病ではない25歳未満の肥満ではない糖尿病患者さんは、MODYを疑って遺伝子診断を行うと良いでしょう。
妊娠糖尿病
妊娠糖尿病とは、妊娠中に初めて発見または発症した糖尿病に至っていない糖代謝異常と定義されています。妊娠中の方で、妊娠24週頃に行う50 gブドウ糖負荷試験で1時間値が140 mg/dLを超える場合や、定期的な血液検査で高血糖が確認された場合に、75 gブドウ糖負荷試験が実施されます。この試験において、空腹時血糖92 mg/dL以上、1時間値180 mg/dL以上、2時間値153mg/dL以上のいずれか1点以上を満たした場合、妊娠糖尿病と診断されます。妊娠糖尿病は、妊娠中の病気の中でも特に高い発症率を持ち、妊娠している方の7~9%がこの診断を受けています。
妊娠中の高血糖は、母体だけでなく胎児にも多くのリスクをもたらすため、妊娠糖尿病と診断された場合は、迅速に適切な血糖コントロールが必要です。具体的な目標としては、食前の血糖値が95 mg/dL未満であり、かつ食後2時間の血糖値が120 mg/dL未満となるよう努めることです。
治療については食事療法が基本になり、血糖値をコントロールするために、食事を1日6回に分けて摂取するよう心がけます。1日の摂取カロリーは、30×理想体重 (=22×[身長m]2) に付加量を加えたものとなります。付加量については、妊娠初期(16週未満)が50 kcal、妊娠中期(16~28週未満)が250 kcal、妊娠後期(28週以降)が450 kcalとなりますが、妊娠前のBMIが25以上の肥満がある場合には付加量は適用されません。食事療法を行ったにもかかわらず、目標とする血糖値が達成されない場合は、出産まで一時的にインスリンを使用して血糖管理を行います。
出産後は通常の食事に戻すことができますが、妊娠糖尿病の方は将来的に糖尿病になるリスクが、妊娠糖尿病のない方と比較して約7.4倍高くなることが示されています。そのため、出産後も定期的な健康診断を受け、ご自身の血糖状態を見守っていくことが重要です。なお、より詳しい説明についてはこちらをご覧ください。
ペットボトル症候群
ペットボトル症候群とは、清涼飲料水など糖分を多く含む飲み物を日常的に大量に摂取することで、急激な高血糖となり、糖尿病性ケトアシドーシスという危険な状態に陥る病態です。正式には「ソフトドリンクケトーシス」とも呼ばれ、特に若年層の男性や、健康診断を受けていない方に多く見られます。
「喉が渇く → 甘い飲み物を飲む → 血糖が上がる → さらに喉が渇く」という悪循環に陥りやすく、自覚症状があっても気づかず重症化することもあります。
症状としては、強い喉の渇き、多尿、倦怠感、吐き気、意識障害などが現れることがあります。糖分の多い飲料を習慣的に飲んでいる方は、注意が必要です。なお、より詳しい説明についてはこちらをご覧ください。
糖尿病合併症
1型・2型を問わず、糖尿病はさまざまな合併症を引き起こす可能性があります。持続的な高血糖状態が続くと、全身の微細な血管などに損傷が生じることがあります。その結果として、糖尿病網膜症、糖尿病腎症、糖尿病神経障害という糖尿病の三大合併症を発症する可能性が高まります。
糖尿病網膜症
糖尿病網膜症は、網膜の血管が高血糖の影響で障害されることで起こる眼の病気です。日本では、成人の中途失明原因の第2位に挙げられており、糖尿病の重要な合併症の一つです。
この病気は初期にはほとんど自覚症状がなく、気づいたときには出血や網膜剥離が進行しており、すでに視力が大きく低下しているケースも少なくありません。さらに、適切な治療が行われないと失明に至る可能性もあります。
予防には、良好な血糖コントロールが何より重要です。また、定期的な眼科検診(最低でも年1回)によって早期発見・治療が可能になります。糖尿病網膜症が進行する前であれば、レーザー治療や抗VEGF療法、硝子体手術などの治療により視力を守ることができます。
糖尿病腎症
糖尿病腎症は、腎臓の微細な血管が高血糖によって障害され、腎機能が徐々に低下していく病気です。現在、日本では透析治療を新たに始める患者さんの数はやや減少傾向にありますが、糖尿病腎症はいまだに透析導入の原因疾患として最も多く、注意が必要です。
初期には、血液中のタンパク質の一種である「アルブミン」が尿に漏れ出す(微量アルブミン尿)ことで発見されますが、自覚症状はほとんどありません。放置すると、腎機能がさらに低下し、腎不全から透析治療が必要になることもあります。
糖尿病腎症の進行を防ぐためには、以下の取り組みが重要です。
- 血糖値の適切なコントロール
- 血圧の管理(家庭血圧の目標は125/75 mmHg未満)
- 減塩をはじめとしたバランスの良い食事
- 禁煙
- 腎臓を保護する薬剤の使用
- 定期的な尿検査によるアルブミン尿のチェック
なお糖尿病腎症の詳細については、こちらをご覧ください。
糖尿病神経障害
糖尿病神経障害は、高血糖の状態が長期間続くことにより、神経に酸素や栄養を届ける微小血管が障害され、その結果として神経そのものの機能が低下する病気です。三大合併症の中でも症状がもっとも早く現れやすく、糖尿病が発見されるきっかけとなることも少なくありません。
症状は多岐にわたり、最もよく見られるのは手足のしびれや痛み、冷えなどの末梢神経障害です。そのほかにも、立ちくらみや起立性低血圧、発汗の異常、下痢や便秘といった消化管の不調、さらには勃起障害(ED)や膀胱機能障害(残尿感や排尿困難)など、自律神経に関連した症状もみられます。こうした症状が全身に及ぶため、患者さんの生活の質(QOL)に大きな影響を与えることがあります。
また、神経障害によって足の感覚が鈍くなると、小さな傷や靴ずれに気づかず放置してしまうことがあり、感染や壊疽を起こしてしまう「糖尿病足病変」へと進行する可能性もあります。重症化すると足の切断が必要になることもあるため、早期の対応が極めて重要です。
治療の基本は血糖コントロールですが、症状に応じてビタミンB12製剤や痛みを抑える薬(タリージェやサインバルタなど)も用いられます。加えて、足の清潔や保湿、異常の早期発見など、日常的なフットケアも大切です。糖尿病神経障害は適切な管理により進行を遅らせることができるため、症状を感じたら早めに医療機関を受診しましょう。
三大合併症以外の合併症
糖尿病患者さんでは、糖尿病の三大合併症以外にも様々な合併症や併発症を引き起こします。糖尿病は、細い血管だけでなく大きな血管にも損傷をもたらすことがあります。これが大血管症と呼ばれ、狭心症や心筋梗塞などの心臓病、脳梗塞や脳出血などの脳卒中、足の血管が詰まる閉塞性動脈硬化症による足壊疽(足の壊死)などを発症しやすくなります。また、糖尿病による高血糖は免疫機能を低下させ、感染症に罹患しやすく、かつ感染症が重症化するリスクを高めます。特に、新型コロナウイルス感染症においては、糖尿病患者さんは重症化のリスクがあるため、感染対策を怠らないことが重要です。
糖尿病では、高血圧症、脂質異常症、骨粗鬆症、歯周病などの合併も多く、これらの疾患を複数持つことで合併症のリスクが一層高まります。当クリニックでは、糖尿病だけでなく生活習慣病全般への治療に取り組むことで、患者さんの合併症予防と治療に努めてまいります。
また、急性の合併症には「糖尿病性ケトアシドーシス」と「高浸透圧高血糖状態」があります。「糖尿病性ケトアシドーシス」はインスリンの絶対的な不足によりケトン体が蓄積することで血液が極端に酸性に傾いてしまう病気であり、「高浸透圧高血糖状態」は著しい高血糖と水分不足によって血液が極端に濃縮してしまう病気です。どちらの病気も、治療が遅れると命に関わることがあり注意が必要です。 なお、糖尿病性ケトアシドーシスに関する詳しい説明についてはこちらを、高浸透圧高血糖状態に関する詳しい説明についてはこちらをご覧ください。
